登陆有奖并可浏览互动!
您需要 登录 才可以下载或查看,没有账号?立即注册


×
自身抗体的临床应用主要有四个方面:
协助自身免疫病的诊断; 协助判断病情、疗效及预后; 协助进行不同疾病的鉴别诊断; 用于各类疾病的免疫病理机制研究及流行病学的调研。
自身抗体检测在自身免疫性风湿病中有着非常重要的应用价值,常见的风湿病如下。
一、系统性红斑狼疮(systemic lupus erythematosus,SLE)
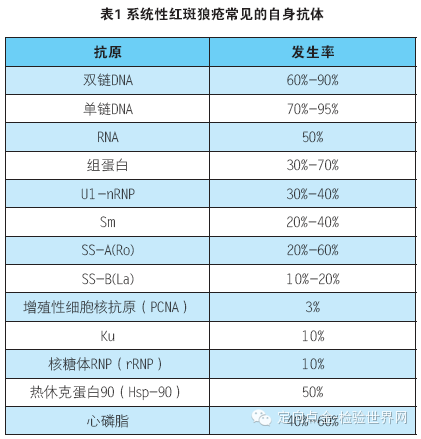
系统性红斑狼疮免疫学的显著特点为出现抗核抗体。其中抗双链DNA抗体及Sm(Smith)抗体最为特异。除抗核抗体外,系统性红斑狼疮患者还发现有抗其它细胞和细胞成分的自身抗体,如抗红细胞抗体、抗血小板抗体、抗神经元抗体、抗淋巴细胞抗体;还发现类风湿因子、抗磷脂抗体等。系统性红斑狼疮主要的自身抗体及发生率见表1。
临床表现常有面暇部红斑、盘状红斑、光敏性红斑、口腔溃疡、非侵蚀性关节炎、浆膜炎(胸膜炎、心包炎)肾炎(尿蛋白>0.5g/d,细胞管型)、神经系统异常(癫痫发作或精神异常)、血液学异常(溶血性贫血、白细胞减少或血小板减少)等表现。
二、类风湿关节炎(rheumatoid arthritis,RA)
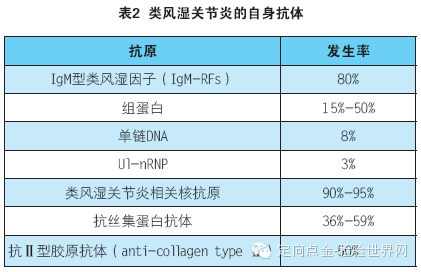
该病的免疫学特点之一是存在类风湿因子,在临床上测定的通常是IgM型类风湿因子。已证明,类风湿关节炎还存在IgG、IgA、IgE及IgD型类风湿因子。尽管类风湿因子对类风湿关节炎不特异,但仍能给临床诊断提供重要的信息。其它对类风湿关节炎特异性较强的自身抗体有抗丝集蛋白抗体(也称抗角蛋白抗体)、抗核周因子等,但其阳性率较低。类风湿关节炎常见的自身抗体及其发生率见表2。
该病的病理特点:①关节腔:滑膜炎症、渗液、细胞增殖、肉芽肿形成、软骨及骨细胞破坏等;②类风湿结节:结节中心为纤维蛋白样坏死,外层有上皮样细胞及成纤维细胞,并有淋巴细胞、浆细胞等浸润。
该病的临床特点为:①关节表现:起病时通常为侵犯手与足的小关节,呈向心性和对称性发展;年龄较大的病人可出现近端大关节受累,关节常变形;②关节外表现:血管炎、皮肤和肌肉萎缩、皮下结节、淋巴结肿大、脾肿大、白细胞减少、胸膜炎、心包炎、间质性肺炎以及并发干燥综合征等。
三、干燥综合征(sjgren’s syndrome,SS)
该病为明显侵犯外分泌腺的慢性自身免疫型炎症性疾病。泪腺与唾液腺最常被侵犯,从而产生眼干和口干。干燥综合征可分为原发性(即单独发病,原因不明)及继发性(常并发于其它自身免疫病)。最常见的继发性干燥综合征并发于类风湿关节炎或系统性红斑狼疮。
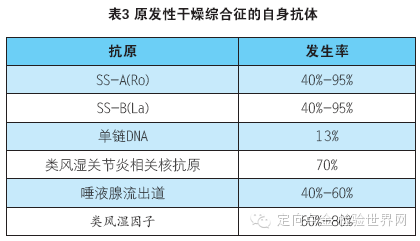
干燥综合征患者通常有多种自身抗体(见表3)。50%的患者有显著的高丙种球蛋白血症。通常这些免疫球蛋白为多克隆,但有时可见单克隆IgM。IgM水平的降低可能提示发生了恶性肿瘤。
干燥综合征的病理特点为受损腺体的灶性单个核细胞浸润,腺体增大。有报道,干燥综合征患者唾液腺淋巴细胞的克隆性增生,最终导至非霍奇金淋巴瘤。
临床特点:因泪腺、唾液腺分泌减少导至角膜和口腔干燥;另外,鼻、气管、支气管、阴道和皮肤均可发生干燥;其它表现有关节(关节炎)、中枢神经系统(偏头痛、精神异常、外周神经功能紊乱)、肾脏(肾小管酸中毒、肾结石)、肺部(肺部炎症及纤维化)的病变及淋巴瘤等。
四、硬皮病(scleroderma,Scl)
硬皮病的字面意义是指皮肤变紧、变硬。该病实际上可分为局部病变与全身性病变。局部病变仅侵害少量皮肤(硬斑病、局限性硬皮病);全身性病变则称为进行性系统性硬化症(progressive systemic sclerosis,PSS),其中又可分出预后较差的弥漫型,以及预后相对较好的局限型,也称为C R EST综合征,即钙质沉着、雷诺现象、食管运动功能障碍、指(趾)硬化、毛细管扩张(calcinosis,raynaud phenomenon,esophageal involvement,sclerodactyly,telangiectasis)。
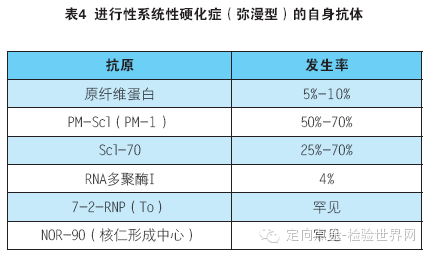
75%的进行性系统性硬化症患者存在抗核抗体,抗Scl-70抗体对进行性系统性硬化症特异。进行性系统性硬化症(弥漫型)的常见自身抗体见表5。80%-90%的进行性系统性硬化症局限型患者存在抗着丝点抗体。
进行性系统性硬化症的发生为各种器官胶原过度沉着造成的进行性纤维化。该病的起始阶段可观察到病变部位较明显的淋巴细胞浸润性炎症反应。
进行性系统性硬化症的临床表现为:雷诺现象(即指趾对冷的高度敏感反应,发生刺痛、胀感及颜色变化,见于疾病早期);皮肤变化(指趾皮肤病损造成的溃疡和感染,口周皮肤病损造成张口受限,皮肤钙质沉着性疼痛,皮肤的蜡样感等);关节表现(关节痛、轻度关节炎及关节周围皮肤病变造成的关节活动受限);食管表现(食管肌功能丧失,吞咽苦难);肠道表现(肠蠕动减少,肠肿胀,扩张,便秘);肺部表现(干性咳嗽,呼吸减少,偶尔肺癌);心脏表现(心率失常,晚期发生心衰);肾脏表现(肾血管病变、肾衰);神经(麻痹、麻木);肌肉(常有肌炎)。
五、混合性结缔组织病(mixed connective tissue disease,MCTD)及重叠综合征(overlap syndrome)
混合性结缔组织病(也称夏普综合征,Sharp syndrome)是指一种同时或不同时具有红斑狼疮、皮肌炎或多发性肌炎、硬皮病、类风湿关节炎两种或两种以上结缔组织病的临床混合表现,而不能确定为哪一种疾病的疾病。其最显著的免疫学特点为,血清中存在高滴度的抗核糖核蛋白(nRNP)抗体。临床上以女性常见,发病常在30岁左右,症状不一,雷诺现象发生率高(约90%),肾脏损害多见,心包炎、胸膜炎、肺纤维化等均可出现。
重叠综合征是指患者具有两种或两种以上系统性风湿病病情的重叠,这些重叠的疾病各自均符合诊断标准。这些疾病的重叠可以发生在同一时间,也可在不同时间内相继发生。重叠综合征则无高滴度的抗核糖核蛋白(nRNP)抗体存在。临床表现为各自疾病表现的重叠,如系统性红斑狼疮重叠类风湿关节炎,这时除系统性红斑狼疮表现外,可有类风湿结节、关节炎、关节畸形等表现。
六、多发性肌炎( polymyositis,PM) 及皮肌炎(dermatomyositis,DM)
多发性肌炎是一种以损害肌肉为主要表现的自身免疫性疾病,如果同时有皮肤损害,则称为皮肌炎。多发性肌炎患者也常有其它自身免疫病存在,常见的有系统性红斑狼疮、硬皮病以及类风湿关节炎。多发性肌炎以成人多见,皮肌炎则在儿童有较高的发生率。
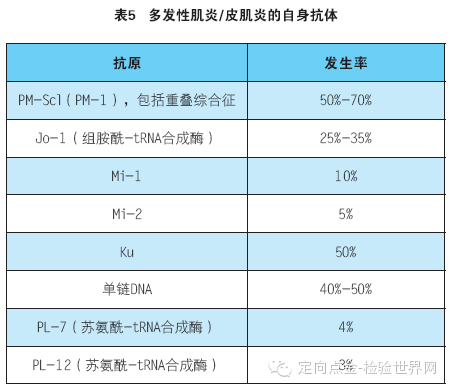
多发性肌炎及皮肌炎患者存在多种自身抗体(见表5)。其中Jo-1及Mi主要见于多发性肌炎,而PM-1及Ku多见于多发性肌炎与硬皮病的重叠。这四种抗体对多发性肌炎都是较特异的。
病理特点:成人皮肌炎,肌肉组织受损,有显著的B及T淋巴细胞浸润,肌纤维显示变性、坏死、再生;儿童皮肌炎,原发性损害似乎为肌肉中小血管的炎症。
该病临床上通常表现为近端肌群无力、触痛;如果进一步发展,患者可有呼吸困难甚至危及生命。典型的皮肤表现为紫红眼睑,即颜面尤其上眼睑和眼眶周围呈暗紫红色斑和肿胀。确诊需进行肌活检、肌电图测定及血肌酶测定,三个试验中,如两个阳性,即可确诊。
|  /3
/3 