金桔
金币
威望
贡献
回帖0
精华
在线时间 小时
|
记忆B细胞:“年龄大了,学不动了”
免疫系统是有记忆的,它会记住曾经遇见的抗原。当再次遭遇同样的刺激时,产生次级免疫反应,相应的记忆细胞会被激活。那能不能在已有的免疫记忆基础上产生新的记忆呢?过去一直认为这是可能的。但2019年底发表在Cell上的文章表明,这恐怕不是那么简单。
免疫系统首次接触抗原,引发了初级免疫反应,产生了免疫记忆。在外周淋巴器官中,初始B细胞(naïve B cell)接触抗原刺激,成为活化B细胞(activated B cell)。一部分活化B细胞可以转化成浆细胞(plasma B cell, PB)和记忆B细胞(memory B cell, MB),其余的活化B细胞将会增殖,形成生发中心(germinal center, GC)。生发中心是B细胞激活过程中一个非常重要的结构。在这里,B细胞发生体细胞高频突变(somatic hypermutation, SHM),改变抗体的亲和力。产生高亲和力抗体的B细胞会被筛选出来,大量增殖,最终分化成长寿命的浆细胞和记忆B细胞。
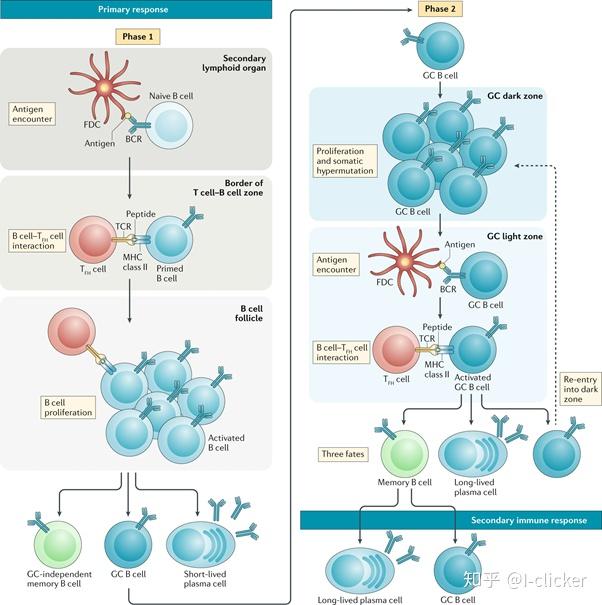
虽然目前对初级免疫反应中的B细胞研究很多,但是对记忆B细胞响应次级免疫这一过程还不是特别清楚。2019年底,来自洛克菲勒大学的研究团队在Cell上发表文章Restricted Clonality and Limited Germinal Center Reentry Characterize Memory B Cell Reactivation by Boosting,指出只有小部分记忆B细胞会在次级免疫反应中重新进入生发中心,再次经历抗体亲和度提升的过程。

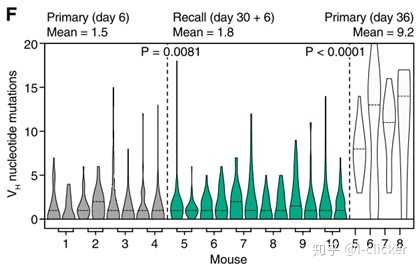
研究团队首先使用鸡的丙种球蛋白(chicken gamma globulin, CGG)作为抗原免疫小鼠。首先在小鼠的一只脚注射抗原,30天后再在另一只脚注射抗原,取腘淋巴结(popliteal lymph node, pLN)生发中心分析。相隔30天可以保证初级免疫反应产生的生发中心消退,那么再次注射后形成的生发中心都是来自于次级免疫反应。结果显示,无论是初级免疫反应还是次级免疫反应,二者生发中心中B细胞的体细胞高频突变水平类似。如果次级免疫反应中有大量记忆B细胞进入生发中心,其突变水平应该明显高于初级免疫反应。
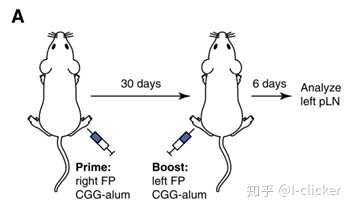
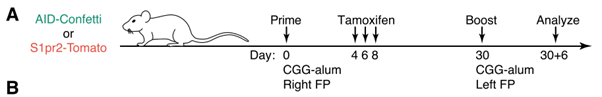
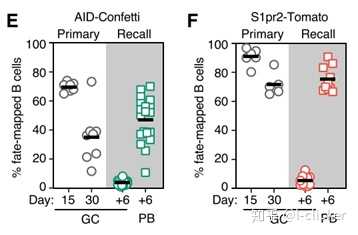
为了进一步研究这一问题,研究团队引入了两种转基因小鼠。这两种小鼠的B细胞在进入生发中心后可以表达不同的荧光蛋白,可以利用颜色来追踪其迁移。结果证明,记忆B细胞很少进入次级免疫反应产生的生发中心,大部分这样的B细胞转化为浆细胞。
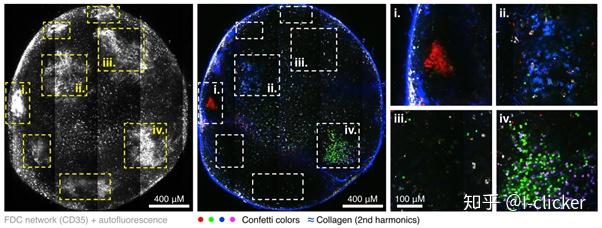
另一批实验的抗原改为了流感病毒及其蛋白,同样证实了上述结论

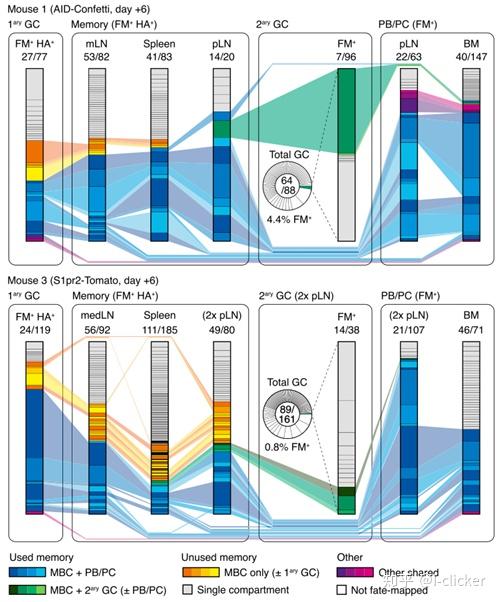
生发中心对于抗体亲和力的成熟起着关键的作用。依靠生发中心中T细胞和滤泡树突细胞的“训练”,B细胞突变出的高亲和力抗体才能被筛选出来。换句话说,抗体突变以提高亲和度的“技巧”,是B细胞在生发中心中“学会”的。可是,记忆B细胞“老”了,“学不动了”;能够进入生发中心的都是初次激活的B细胞(“young and simple”)。正如Cell同期刊发的preview所讲:“It’s Hard to Teach an Old B Cell New Tricks”。
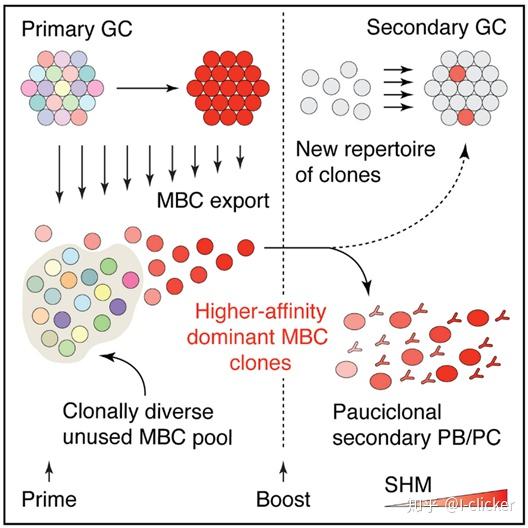
生活中的免疫学很多方面与记忆B细胞密切相关。例如,许多疫苗需要多次接种,若接种时间相隔过长,那恐怕就起不到增强免疫的作用,只能是一次又一次地激活初始B细胞(“too naïve”)。再如,面对易变异的病原体,疫苗与流行类型的匹配就十分重要。通过接种疫苗,可以产生高特异性的记忆B细胞,但如果病毒发生变异,已有的记忆B细胞很难再进入生发中心提升特异性,只能重新从初始B细胞开始(“too naïve”)。这或许可以解释为什么流感等疾病的疫苗效果不佳。
参考文献:
Akkaya, M., Kwak, K., Pierce, S. K. (2020). B cell memory: building two walls of protection against pathogens. Nat Rev Immunol 20, 229-238.
Guthmiller, J.J., and Wilson, P.C. (2020). It's Hard to Teach an Old B Cell New Tricks. Cell 180, 18-20.
Mesin, L., Schiepers, A., Ersching, J., Barbulescu, A., Cavazzoni, C.B., Angelini, A., Okada, T., Kurosaki, T., and Victora, G.D. (2020). Restricted Clonality and Limited Germinal Center Reentry Characterize Memory B Cell Reactivation by Boosting. Cell 180, 92-106.
感兴趣?欢迎关注私人公众号: |
|
 /3
/3 